El uso del bloqueo del sistema renina-angiotensina-aldosterona
Queda fuera de toda duda el beneficio cardionefroprotector del bloqueo del sistema renina-angiotensina-aldosterona (BSRAA). No obstante, determinados efectos asociados al uso de estos fármacos hacen que su utilización no sea con la frecuencia deseada.
A día de hoy, todos debemos tener claro que al iniciar el tratamiento con estos fármacos se puede obtener un aumento discreto de la creatinina por su mecanismo de acción. Al vasodilatar la arteriola eferente se disminuye el filtrado glomerular (FG), siendo este uno de los mecanismos por los cuales son nefroprotectores estos fármacos ya que ese hecho hace que disminuya la presión intraglomerular. Debemos pues asumir un discreto aumento de la creatinina de hasta un 30 % respecto a su nivel basal o una disminución del FG de hasta un 30 %.
Otro efecto asociado es la hiperpotasemia. En muchas ocasiones y como medida más fácil, reducir o retirar la dosis de estos fármacos es la medida utilizada siendo, como veremos posteriormente, la peor opción. Una revisión de otros posibles fármacos que sean la causa, una dieta razonable (no restrictiva) en potasio, la determinación de bicarbonato plasmático (la acidosis metabólica típica de la enfermedad renal crónica (ERC) puede ser la causa de la hiperpotasemia) y los nuevos quelantes, hacen que tengamos armas suficientes para corregir una hiperpotasemia leve/moderada sin tener que modificar el BSRAA.
Pero queda una pregunta por hacerse. ¿Hasta qué filtrado glomerular debemos usar estos fármacos?
En muchas ocasiones vemos que los efectos adversos asociados surgen con FG más bajos siendo una opción retirarlos. Además, al retirar estos fármacos “mejora” la función renal al suprimir ese efecto vasodilatador sobre la arteriola eferente (y se suprime gran parte de su efecto nefroprotector…) ¿Es esto correcto?
Un estudio sueco publicado en 2021 nos daba unos apuntes interesantes. En pacientes con FG<30 ml/min, aquellos a los que se les retiraba el BSRAA tenían mayor riesgo de muerte por cualquier causa y de eventos cardiovasculares adversos mayores (MACE). Eso sí, tenían menor riesgo de entrar en diálisis.
Sólo esto debe hacernos pensar que debemos mantener siempre que sea posible el BSRAA.
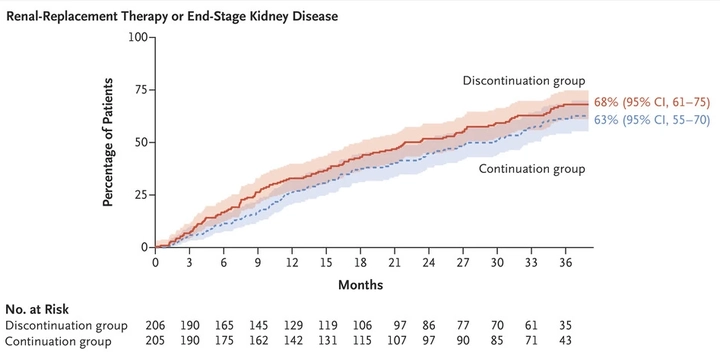
A pesar de todo, quedaba un estudio (ya iniciado en 2021), el STOP ACEi1 que debía definitivamente decirnos si estos pacientes entran antes en diálisis manteniendo el BSRAA. En este STOP-ACEi recientemente publicado se aleatorizan 360 pacientes a mantener el BSRAA o a retirarlo. El FG medio era de 16 ml/min con un cociente de albúmina-creatinina (CAC) medio de 1000 mg/g. El objetivo primario implicaba el riesgo de terapia renal sustitutiva. La respuesta es que no hubo diferencias entre ambos grupos (Gráfica 1).
En definitiva, el BSRAA, siempre que se pueda, debe ser mantenido independientemente del FG, incluso en diálisis.
Bibliografía y referencias: